Предисловие
МКБ10: A98.5
Возрастная категория: взрослые
ID: КР347
Год утверждения: 2016 (пересмотр каждые 3 года)
Профессиональные ассоциации:
-
Международная ассоциация специалистов в области инфекций (МАСОИ)
Научным советом Министерства Здравоохранения Российской Федерации __________ 201 _ г.
Ключевые слова
-
Геморрагическая лихорадка с почечным синдромом
-
Этиология заболевания
-
Эпидемиология
-
Патогенез
-
Классификация, клиника
-
Осложнения ГЛПС
-
Дифференциальная диагностика
-
Диагностика
-
Этиотропная терапия
-
Патогенетическая терапия
-
Диспансеризация реконвалесцентов ГЛПС
-
Организация медицинской помощи
Список сокращений
*(3) - международное непатентованное или химическое наименование лекарственного препарата, а в случаях их отсутствия - торговое наименование лекарственного препарата
* 3 * - входящих в перечень жизненно необходимых и важнейших лекарственных препаратов для медицинского применения
* 3 ** - перечень лекарственных препаратов для медицинского применения, в том числе лекарственных препаратов для медицинского применения, назначаемых по решению врачебных комиссий медицинских организаций
* 3 *** - минимальный ассортимент лекарственных препаратов, необходимых для оказания медицинской помощи.
| АД |
- артериальное давление |
| АЛаТ |
- аланинаминотрансфераза |
| АСаТ |
-аспартатаминотрансфераза |
| АЧТВ |
- активированное частичное тромбопластиновое время |
| ВОЗ |
- Всемирная организация здравоохранения |
| ГЛПС |
- Геморрагическая лихорадка с почечным синдромом |
| ГЛПС |
- Геморрагическая лихорадка с почечным синдромом |
| ДВС |
– диссеминированное внутрисосудистое свертывание крови |
| ИВЛ |
– искусственная вентиляция легких |
| ИТШ |
– инфекционно-токсический шок |
| ИФА |
– метод иммуноферментного анализа |
| КЭ |
– клещевой энцефалит |
| МЗ |
РФ - Министерство здравоохранения Российской Федерации |
| МКБ-10 |
- Международная классификация болезней, травм, и состояний, влияющих на здоровье 10-го пересмотра |
| ОАК |
– общий анализ крови |
| ОАМ |
– общий анализ мочи |
| ОКОНХ |
- Общероссийский классификатор отраслей народного хозяйства |
| ОМС |
- Обязательное медицинское страхование граждан |
| ОП |
- относительной плотности |
| ОПН |
– острая почечная недостаточность |
| ОРДС |
- острый респираторный дистресс-синдром |
| ОЦК |
– объем циркулирующей крови |
| ПМУ |
- Простая медицинская услуга |
| ПОН |
- полиорганной недостаточности |
| ПЦР |
– полимеразная цепная реакция |
| РБ |
– Республика Башкортостан |
| РНИФ |
– реакция непрямой иммунофлюоресценции |
| СЗП |
– свежезамороженная плазма |
| СОЭ |
- скорость оседания эритроцитов |
| ТИШ |
– токсико-инфекционный шок |
| ФЗ |
– Федеральный закон |
| ХПС |
– хантавирусный пульмональный синдром |
| HLA |
– главный комплекс гистосовместимости |
| IgG |
– антитела позднего класса |
| IgM |
– антитела раннего класса |
| IR |
– гены иммунологической реактивности |
Термины и определения
| Заболевание |
- возникающее в связи с воздействием патогенных факторов нарушение деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитно-компенсаторных и защитно-приспособительных реакций и механизмов организма; |
| Исходы заболеваний |
- медицинские и биологические последствия заболевания. |
| Качество медицинской помощи |
- совокупность характеристик, отражающих своевременность оказания медицинской помощи, правильность выбора методов профилактики, диагностики, лечения и реабилитации при оказании медицинской помощи, степень достижения запланированного результата. |
| Клиническая ситуация |
- случай, требующий регламентации медицинской помощи вне зависимости от заболевания или синдрома. |
| Клинические рекомендации (протокол лечения) |
- нормативный документ системы стандартизации в здравоохранении, определяющий требования к выполнению медицинской помощи больному при определенном заболевании, с определенным синдромом или при определенной клинической ситуации. |
| Медицинская услуга |
- медицинское вмешательство или комплекс медицинских вмешательств, направленных на профилактику, диагностику и лечение заболеваний, медицинскую реабилитацию и имеющих самостоятельное законченное значение. |
| Медицинское вмешательство |
- выполняемые медицинским работником по отношению к пациенту, затрагивающие физическое или психическое состояние человека и имеющие профилактическую, исследовательскую, диагностическую, лечебную, реабилитационную направленность виды медицинских обследований и (или) медицинских манипуляций, а также искусственное прерывание беременности. |
| Модель пациента |
- сконструированное описание объекта (заболевание, синдром, клиническая ситуация), регламентирующее совокупность клинических или ситуационных характеристик, выполненное на основе оптимизации выбора переменных (осложнение, фаза, стадия заболевания) с учетом наибольшего их влияния на исход и значимых причинно-следственных связей, определяющее возможность и необходимость описания технологии оказания медицинской помощи. |
| Нозологическая форма |
- совокупность клинических, лабораторных и инструментальных диагностических признаков, позволяющих идентифицировать заболевание (отравление, травму, физиологическое состояние) и отнести его к группе состояний с общей этиологией и патогенезом, клиническими проявлениями, общими подходами к лечению и коррекции состояния. |
| Осложнение заболевания |
- присоединение к заболеванию синдрома нарушения физиологического процесса; - нарушение целостности органа или его стенки; - кровотечение; - развившаяся острая или хроническая недостаточность функции органа или системы органов. |
| Основное заболевание |
- заболевание, которое само по себе или в связи с осложнениями вызывает первоочередную необходимость оказания медицинской помощи в связи с наибольшей угрозой работоспособности, жизни и здоровью, либо приводит к инвалидности, либо становится причиной смерти. |
| Пациент |
- физическое лицо, которому оказывается медицинская помощь или которое обратилось за оказанием медицинской помощи независимо от наличия у него заболевания и от его состояния. |
| Последствия (результаты) |
- исходы заболеваний, социальные, экономические результаты применения медицинских технологий. |
| Симптом |
- любой признак болезни, доступный для определения независимо от метода, который для этого применялся. |
| Синдром |
- состояние, развивающееся как следствие заболевания и определяющееся совокупностью клинических, лабораторных, инструментальных диагностических признаков, позволяющих идентифицировать его и отнести к группе состояний с различной этиологией, но общим патогенезом, клиническими проявлениями, общими подходами к лечению, зависящих, вместе с тем, и от заболеваний, лежащих в основе синдрома. |
| Сопутствующее заболевание |
- заболевание, которое не имеет причинно-следственной связи с основным заболеванием, уступает ему в степени необходимости оказания медицинской помощи, влияния на работоспособность, опасности для жизни и здоровья и не является причиной смерти. |
| Состояние |
- изменения организма, возникающие в связи с воздействием патогенных и (или) физиологических факторов и требующие оказания медицинской помощи. |
| Тяжесть заболевания или состояния |
- критерий, определяющий степень поражения органов и (или) систем организма человека либо нарушения их функций, обусловленные заболеванием или состоянием либо их осложнением. |
| Физиологический процесс |
- взаимосвязанная совокупная деятельность различных клеток, тканей, органов или систем органов (совокупность функций), направленная на удовлетворение жизненно важной потребности всего организма. |
| Формулярные статьи на лекарственные препараты |
- фрагмент протоколов лечения больных, содержащий сведения о применяемых при определенном заболевании (синдроме) лекарственных препаратах, схемах, и особенностях их назначения. |
| Функция органа, ткани, клетки или группы клеток |
- составляющее физиологический процесс свойство, реализующее специфическое для соответствующей структурной единицы организма действие. |
1. Краткая информация
1.1. Определение
| Геморрагическая лихорадка с почечным синдромом (ГЛПС) |
- острое вирусное природно-очаговое заболевание, характеризующееся системным поражением мелких сосудов, геморрагическим диатезом, гемодинамическими расстройствами и своеобразным поражением почек по типу острого интерстициального нефрита с развитием острой почечной недостаточности [1],[2],[5],[7],[9]. |
Синонимы: геморрагический нефрозонефрит, болезнь Чурилова, эпидемический нефрозонефрит, дальневосточная геморрагическая лихорадка, корейская геморрагическая лихорадка, маньчжурская геморрагическая лихорадка, скандинавская эпидемическая нефропатия, тульская лихорадка; hemorrhagic fever with renal syndrome.
1.2. Этиология
За последние десятилетия хантавирусные болезни включены в круг весьма актуальных и приоритетных проблем во всем мире, так называемых emerging (непредсказуемых) инфекций, грозящих сложными эпидемическими ситуациями. Это обусловлено изменчивостью генома хантавирусов, а, следовательно, чревато появлением новых типов и генетических вариантов в новых регионах мира с высокой вирулентностью для человека.
Вирусная природа ГЛПС была доказана еще в 1944 г. А.А. Смородинцевым, однако лишь в 1976 г. южнокорейскому ученому Н. W. Lee (1976) удалось выделить из легких грызуна Apodemus agrarius coreae вирус Hantaan, а в 1978 г. им был выделен вирус и от человека. Сходные вирусы были получены в дальнейшем в Финляндии, США, России, КНР и других странах. Выделение культуры вируса было использовано для разработки методов лабораторной диагностики геморрагической лихорадки.
Возбудитель ГЛПС относится к семейству буньявирусов (Bunyaviridae) и принадлежит к самостоятельному роду – Hantavirus. Репликация его осуществляется в цитоплазме инфицированных клеток. Хантавирусы политропны, они способны инфицировать моноциты, клетки легких, почек, печени, слюнных желез. Исследования последних лет показывают, что хантавирусы не вызывают цитолиза эндотелиальных клеток, их поражение обусловлено, в первую очередь, иммунными механизмами.
К настоящему времени известно более 30 серологически и генетически отличающихся друг от друга хантавирусов. Описаны две клинические формы хантавирусной инфекции у людей:
-
геморрагическая лихорадка с почечным синдромом, возбудителем которой является вирусы Puumala, Hantaan, Seul, Dobrava;
-
хантавирусный пульмональный синдром, впервые описан в США в 1993г., вызывается хантавирусами Sin-Nombre, Black Creek, New York, Bayou, Andes, Laguna Negra.
На территории России регистрируется только первая клиническая форма заболевания (геморрагическая лихорадка с почечным синдромом) и установлена циркуляция 7, в том числе 4 патогенных хантавирусных типов. В европейских очагах, в том числе в республике Башкортостан, возбудителем заболевания в подавляющем большинстве случаев является тип Пуумала [1], [4], [9]. Показана также возможность циркуляции Hantaan, Seоul и Dobrava. Вирусы Hantaan и Seoul, Amur циркулируют в природных очагах Дальнего Востока России, Южной Кореи, КНДР, Китая, Японии. В последние годы появились сообщения о выделении вируса Сеул и в европейской части, который способен инфицировать и домовых крыс.
Вирус ГЛПС относительно устойчив во внешней среде при температуре от 4° до 20°С. В сыворотке крови, взятой у больных людей, сохраняется свыше 4 суток при 4°С. Инактивируется при температуре 50°С в течение 30 мин, при 0-4°С стабилен 12 часов, хорошо сохраняется при температуре ниже –20°С. Вирус кислотолабилен – полностью инактивируется при рН ниже 5,0; чувствителен к эфиру, хлороформу, ацетону, бензолу, ультрафиолетовым лучам.
1.3. Патогенез, клиническая картина, классификация
Первоначально диагноз ГЛПС устанавливается на основе клинической картины инфекции с набором определенной симптоматики ранней (первая неделя) стадии болезни: острое начало, лихорадка, синдром общего токсикоза и гемодинамических нарушений, далее болевой синдром в животе и области поясницы. Для стадии разгара заболевания характерно доминирование геморрагического синдрома и проявлений острой почечной недостаточности (ОПН). В то же время полиморфизм и вариабельность симптоматики, отсутствие стандартизированных характеристик ведущих синдромов не позволяют с достоверной точностью установить первичный диагноз ГЛПС клинически.
Клиническая картина ГЛПС, описанная многочисленными авторами из разных регионов мира и ассоциированная с разными хантавирусами, демонстрирует сходство основных проявлений болезни. Генерализованный характер инфекции с вовлечением в патологический процесс различных органов и систем обусловливает полиморфизм симптоматики независимо от этиологического агента (серотипа хантавируса) [1],[5],[7],[9].
Болезнь характеризуется циклическим течением и многообразием клинических вариантов от абортивных лихорадочных форм до тяжелых форм с массивным геморрагическим синдромом и стойкой почечной недостаточностью.
Различают следующие периоды болезни: инкубационный (от 1 до 5 недель, в среднем 2-3 недели), лихорадочный (начальный, общетоксический), продолжающийся в среднем от 3-х до 7-и дней; олигурический (в среднем 6-12 дней), полиурический (в среднем 6-14 дней), период реконвалесценции (ранний – до 2 мес. и поздний – до 2-3 лет) [5].
В клинической картине заболевания выделяют 6-7 основных клинико-патогенетических синдромов:
-
общетоксический;
-
гемодинамический (центральные и микроциркуляторные нарушения);
-
почечный;
-
геморрагический;
-
абдоминальный;
-
нейроэндокринный;
-
респираторный синдром.
Различное сочетание указанных синдромов характеризует каждый из четырёх периодов заболевания. Симптомы нарушения функций различных органов, вовлеченных в инфекционный процесс, наблюдаются в течение всех периодов болезни.
Инкубационный период продолжается от 4 до 49 дней (чаще всего от 14 до 21 дня), при этом каких-либо клинических проявлений нет. В этот период вирус ГЛПС внедряется в организм через эпителий дыхательных путей, желудочно-кишечного тракта, а также через поврежденные кожные покровы. Далее вирус репродуцируется в клетках макрофагальной системы. Он вызывает активацию факторов специфической и неспецифической защиты, от адекватности которой, а также инфицирующей дозы, патогенности и вирулентности возбудителя зависит как судьба самого вируса, так и выраженность патологических изменений в организме больного.
1.3.1. Начальный (лихорадочный) период ГЛПС
Патогенетической основой начального (лихорадочного) периода ГЛПС являются вирусемия, интоксикация, активация гормональной и иммунной систем, продукция провоспалительных цитокинов, массивная вазопатия (связана с тропностью хантавируса к эндотелию сосудов микроциркуляции), коагулопатия, нарушение микроциркуляции, тканевая деструкция, образование аутоантигенов с формированием аутоантител (при тяжелой форме ГЛПС) [1],[4],[5],[7],[9],[10].
У большинства больных ГЛПС начинается остро. Появляется озноб, головная боль, боли в мышцах, суставах, сухость во рту, жажда, иногда небольшой кашель, выраженная общая слабость. У незначительной части больных появлению выраженных признаков заболевания предшествует продромальный период: общее недомогание, быстрая утомляемость, субфебрильная температура.
Лихорадка у большинства больных в первый же день болезни достигает высоких цифр, продолжается от 5-6 до 10-11 дней, в среднем 6-7 дней. Температурная кривая не имеет определенной закономерности, в большинстве случаев снижается литически на протяжении двух-трех дней. При легкой форме болезни наблюдается небольшая кратковременная лихорадка, которая нередко просматривается больным.
При объективном осмотре выявляется выраженная гиперемия кожи лица, шеи, верхней половины туловища, связанная вегетативными расстройствами на уровне центров шейного и грудного отделов спинного мозга. Особенно заметна инъекция сосудов склер и конъюнктив, гиперемия слизистой ротоглотки, появление пятнистой энантемы верхнего неба. Возможно развитие геморрагического синдрома в виде петехиальной сыпи в области внутренних поверхностей обоих плеч, боковых поверхностей туловища, на груди (симптом «бича, хлыста»), экхимозов в местах инъекций, непродолжительных носовых кровотечений. Определяются положительные эндотелиальные симптомы (манжетки, «щипка, жгута»). Артериальное давление нормальное или с тенденцией к гипотонии, характерна относительная брадикардия. Часть больных отмечает чувство тяжести в пояснице.
В конце начального периода снижается частота мочеиспускания и некоторое снижение диуреза. Лабораторные сдвиги характеризуются небольшим повышением сывороточных уровней креатинина, мочевины, снижением относительной плотности (ОП) мочи и появлением в ее осадке единичных свежих эритроцитов, протеинурии. Анализ крови у большинства больных характеризуется умеренной лейкопенией и реже небольшим лейкоцитозом и палочкоядерным сдвиг влево, признаками сгущения крови на фоне плазмореи и гиповолемии в виде повышения числа эритроцитов и гемоглобина. Патогномоничным симптомом ГЛПС в ранний период является тромбоцитопения, обусловленная повреждающим действием вируса, развитием иммунопатологических реакций, повышением адгезивных свойств тромбоцитов и образованием клеточных агрегатов с задержкой их в сосудах микроциркуляции, нарушением реологических свойств крови [1],[4],[5],[9].
1.3.2. Олигоурический период ГЛПС
В олигоурический период ГЛПС (разгар болезни) продолжаются расстройство системного кровообращения, гиповолемия и гемоконцентрация, гипоперфузия и гипоксия органов,тканевой ацидоз и повреждение жизненно важных систем организма. Преобладает фаза гипокоагуляции ДВС. В гипофизе, надпочечниках, почках, миокарде и других паренхиматозных органах возникают отеки, геморрагии, дистрофические и некробиотические изменения [1],[2],[4],[5],[7],[9].
Наибольшие изменения наблюдаются в почках, что сопровождается снижением клубочковой фильтрации, нарушением канальцевой реабсорбции. ОПН при ГЛПС вызвана поражением почечной паренхимы, острым интерстициальным нефритом. С одной стороны, нарушение микроциркуляции, повышение проницаемости сосудистой стенки способствуют плазморее и серозно-геморрагическому отеку интерстиция почек, в основном пирамидок, с последующим сдавлением канальцев и собирательных трубочек, приводящим к дистрофии, слущиванию канальцевого эпителия, пропотеванию белка и фибрина с обтурацией канальцев и собирательных трубок фибриновыми сгустками и нарушением обратной реабсорбции мочи. С другой стороны, иммунопатологический фактор - фиксация иммунных комплексов на базальной мембране клубочков, что снижает клубочковую фильтрацию. Интерстициальный отек усиливает нарушение микроциркуляции почек, вплоть до ишемии, в отдельных случаях до некроза почечных канальцев, способствует дальнейшему снижению клубочковой фильтрации и канальцевой реабсорбции. Тубулярные клетки особо чувствительны к гипоксии, недостатку энергетического материала, возникающему при ишемии. В патологическом процессе возможно участие и аутоантител к поврежденным тканевым структурам. Расстройства в центральной гемодинамике (гиповолемия, снижение сердечного выброса, артериального давления) усугубляют нарушения почечного кровотока [1],[5],[7],[9].
Олигоурический период является наиболее ярким периодом, когда развертывается клиническая картина, присущая ГЛПС. Температура тела снижается до нормы, иногда повышаясь вновь до субфебрильных цифр – «двугорбая» кривая. Однако снижение температуры не сопровождается улучшением состояния больного, как правило, оно ухудшается. Достигают максимума общетоксические явления, усиливаются признаки нарушения гемодинамики, почечной недостаточности, геморрагического диатеза. Наиболее постоянным признаком перехода в олигурический период служит появление болей в пояснице различной интенсивности: от неприятных ощущений тяжести до резких, мучительных, тошноты, рвоты, не связанной с приемом пищи или лекарств, в тяжелых случаях – икоты. Нарастают астения и адинамия. У многих больных отмечаются боли в животе, преимущественно в околопупочной и эпигастральной области. Лицо гиперемировано, по мере нарастания почечной недостаточности румянец сменяется бледностью, усиливаются геморрагические проявления, главным образом, при тяжелом течении болезни – кровоизлияния в склеру, экхимозы, носовые кровотечения и макрогематурия, гематомы в местах инъекций, реже – кишечные кровотечения, кровь в рвотных массах, кровохарканье. Важное значение при постановке диагноза имеет выявление нарушения зрения (снижение остроты, «летающие мушки», ощущение тумана перед глазами), обусловленное нарушением микроциркуляции в сетчатке глаз, появляется на 2-7 дни болезни и продолжается в течение 2-4 дней [2],[3],[5],[7],[9].
У большинства больных в начале олигоурического периода артериальное давление в пределах нормы, а при тяжелом течении развивается артериальная гипотония, достигающая степени тяжелого коллапса или инфекционно-токсического шока. Во второй половине этого периода у 1/3 больных артериальное давление (АД) повышается, длительность гипертензии редко превышает 5 дней. Характерна абсолютная или относительная брадикардия. Над легкими выслушивается везикулярное жесткое дыхание, единичные сухие хрипы, могут определяться влажные хрипы, в особо тяжелых случаях наблюдается картина отека легких или дистресс-синдрома.
На 2-5 день болезни у 10-15% больных возникает диарея. Язык сухой, обложен серым или коричневым налетом. Живот умеренно вздут, отмечается болезненность при пальпации в эпигастральной и околопупочной областях, особенно в проекции почек и иногда разлитого характера. Могут быть явления перитонизма. Печень увеличена и болезненна у 20-25% больных. В единичных случаях могут появиться признаки менингизма. Большинство специфических осложнений ГЛПС развиваются именно в этот период.
Почечный синдром относится к числу ведущих. Симптом Пастернацкого положительный или резко положительный, поэтому проверку данного симптома необходимо проводить с максимальной осторожностью, путем легкого надавливания в области костовертебральных точек во избежание надрыва коркового вещества почек. Развернутая картина ОПН характеризуется прогрессирующей олигоанурией, нарастающей уремической интоксикацией, нарушением водно-электролитного баланса, нарастающим метаболическим ацидозом [4],[5],[9].
Нарушения деятельности центральной нервной системы наблюдаются практически у всех больных и как проявления общемозговой симптоматики, связанной с интоксикацией, и как следствие очаговых поражений. Возможно развитие симптомов менингизма, энцефалитических реакций с появлением оболочечных симптомов (ригидность затылочных мышц, симптомы Кернига, Брудзинского), очаговой симптоматики (соответственно участкам поражения головного мозга), а также наблюдаются расстройства психики (от нарушения сна до разнообразных расстройств сознания).
В гемограмме закономерно выявляется нейтрофильный лейкоцитоз (до 15-30×109/л крови), плазмоцитоз, тромбоцитопения. В тяжелых случаях картина крови характеризуется лейкемоидной реакцией. Из-за сгущения крови уровень гемоглобина и эритроцитов может возрасти, но при кровотечениях эти показатели снижаются. СОЭ постепенно ускоряется. Характерны повышение уровня остаточного азота, мочевины, креатинина, также гиперкалиемия, гипермагниемия, гипонатриемия и признаки метаболического ацидоза. В общем анализе мочи отмечается массивная протеинурия (до 33-66 г/л), интенсивность которой изменяется в течение суток («белковый выстрел»), гематурия, цилиндрурия, появление клеток почечного эпителия (т.н. клеток Дунаевского). Со второй половины олигоурического периода развивается гипостенурия.
Существенные изменения происходят в состоянии свертывающей системы крови. В то время как у одной части больных сохраняется гиперкоагуляция, при тяжелом течении болезни развивается гипокоагуляция. Она вызвана потреблением плазменных факторов свертывания крови вследствие образования микротромбов в мелких сосудах. Именно в олигурическом периоде ГЛПС геморрагические проявления достигают своего апогея и нередко становятся причиной летального исхода.
1.3.3. Полиурический период болезни
Период полиурии наступает с 9-13-го и продолжается до 21-24 дня болезни. В результате формирования специфического иммунитета, элиминации возбудителя, иммунных комплексов патологические изменения в почках и в других органах регрессируют, прослеживаются тенденции к нормализации их функций. В стадии полиурии раньше всего повышается клубочковая фильтрация. В условиях поврежденного тубулярного аппарата даже небольшое повышение фильтрации способствует увеличению диуреза. Полиурия обусловливается осмотическим диурезом. Азотистые шлаки, накопившиеся в организме за время олигурии, с восстановлением функциональной способности почек проявляют свое осмодиуретическое действие, причем количество выделяемой мочи не зависит от состояния гидратации организма, чрезмерные потери жидкости с мочой при недостаточном ее восполнении могут привести к обезвоживанию, гиповолемии и повторному развитию олигурии. Медленное восстановление реабсорбционной функции канальцев приводит к потере калия, натрия, хлора [2].
Прекращается рвота, постепенно исчезают боли в пояснице и животе, нормализуются сон и аппетит, увеличивается суточное количество мочи (до 3-10 л), характерна никтурия. На фоне гипокалиемии сохраняется слабость, мышечная гипотония, парез кишечника, атония мочевого пузыря, тахикардия, аритмия, появляется сухость во рту, жажда. Длительность полиурии и изогипостенурии в зависимости от тяжести клинического течения болезни может колебаться от нескольких дней до нескольких недель. Однако темп улучшения состояния не всегда идет параллельно нарастанию диуреза. Иногда в первые дни полиурии еще нарастает азотемия, могут развиваться дегидратация, гипонатриемия, гипокалиемия, сохраняется гипокоагуляция, поэтому эту стадию нередко называют стадией «неуверенного прогноза». Лабораторные сдвиги в этом периоде состоят в некотором уменьшении числа эритроцитов, гемоглобина, увеличении количества тромбоцитов. Несколько ускоряется скорость оседания эритроцитов (СОЭ). Постепенно снижаются показатели мочевины и креатинина сыворотки крови, нередко развивается гипокалиемия.
Изменения в моче (проба Зимницкого) характеризуются крайне низкой относительной плотностью, не превышающей 1001-1005. В осадке мочи определяется небольшое количество белка, умеренная гематурия и цилиндрурия, иногда лейкоцитурия, клетки почечного эпителия в небольшом количестве.
1.3.4. Период реконвалесценции
Период выздоровления патогенетически характеризуется формированием стабильного постинфекционного иммунитета с высоким уровнем специфических IgG, восстановлением гемостаза, микроциркуляции, клубочковой фильтрации мочи, но с длительным сохранением канальцевых нарушений (тубулярной недостаточности) [1], [6], [9]. Наступает заметное улучшение общего состояния, восстановление суточного диуреза, нормализация показателей мочевины и креатинина. У реконвалесцентов выявляется астенический синдром: общая слабость, быстрая утомляемость, снижение работоспособности, эмоциональная лабильность. Наряду с этим наблюдается и вегетососудистый синдром в виде гипотонии, приглушенности сердечных тонов, одышки при незначительной физической нагрузке, тремора пальцев рук, повышенной потливости, бессонницы. В этот период может отмечаться тяжесть в пояснице, положительный симптом Пастернацкого, никтурия, длительно (до 1 года и более) сохраняться изогипостенурия. Возможно присоединение вторичной бактериальной инфекции с развитием пиелонефрита, наиболее часто наблюдаемом у перенесших ОПН.
1.4. Эпидемиологические особенности ГЛПС
ГЛПС – строгий природно-очаговый зооноз. Основным резервуаром возбудителя в природе служат дикие мышевидные грызуны.
В Европейской части России источником инфекции является рыжая полевка (инфицированность этих грызунов в эндемичных очагах достигает 40-57%). На Дальнем Востоке основными резервуарами инфекции являются: полевая мышь, красно-серая полевка и азиатская лесная мышь. В городах резервуаром инфекции, вероятно, могут быть домовые крысы и мыши. Грызуны переносят эту инфекцию в виде латентного вирусоносительства. У полевых мышей, отловленных в природных очагах, вирусный антиген обнаружен в тканях легких, почек, печени, в лимфатических узлах, селезенке, прямой кишке. Возбудитель выделяется во внешнюю среду с калом, мочой, слюной. Передача между грызунами осуществляется в основном через дыхательные пути.
Данные литературы свидетельствуют, что не исключается роль других млекопитающих (около 40 видов) и птиц (около 13 видов), поддерживающих эпизоотию хантавирусной инфекции в дикой природе [1],[5],[7],[9].
Заражение человека происходит преимущественно воздушно-пылевым путем (до 80%), при вдыхании высохших испражнений инфицированных грызунов. Передача вируса возможна также контактным путем, через поврежденные кожные и слизистые покровы, при соприкосновении с грызунами или инфицированными объектами внешней среды (хворост, солома, сено и т.п.). Допускается возможность заражения человека алиментарным путем, например, при употреблении продуктов, которые не подвергались термической обработке (капуста, морковь и др.), загрязненных инфицированными грызунами. Передачи инфекции от человека к человеку не происходит.
Восприимчивость всеобщая. Заболевают чаще мужчины (70-90% больных) наиболее активного возраста (от 16 до 50 лет), преимущественно рабочие промышленных предприятий, водители, трактористы, работники сельского хозяйства. Заболеваемость регистрируется реже у детей (3-5%), женщин и лиц пожилого возраста вследствие меньшего контакта с природной средой и, вероятно, иммуногенетическими особенностями. Среди заболевших преобладают городские жители (до 70-80%), что связано как с большим их количеством, так и уровнем иммунной прослойки.
Заболеваемость ГЛПС характеризуется выраженной летне-осенней сезонностью, что обусловлено активизацией связи человека с дикой природой (освоение дачных участков, туристические походы, отдых, заготовка ягод, грибов). Существует прямая зависимость заболеваемости человека от численности грызунов и их инфицированности на данной территории.
ГЛПС распространена по всему миру. Регистрируется в скандинавских странах (Швеция, Норвегия, Финляндия), Болгарии, Югославии, Чехословакии, в Бельгии, Франции, на Дальнем Востоке (КНР, КНДР, Южная Корея) и в России. Около 97% от общего количества ежегодно регистрируемых случаев ГЛПС приходится на Европейскую и 3 % - на Азиатскую часть России. Наиболее активными очагами заболевания являются регионы между Волгой и Уралом (Башкирия, Татария, Удмуртия, Самарская и Ульяновские области). Природные очаги ГЛПС в Европейской части расположены в определенных ландшафтно-географических зонах: пойменных лесах, лесных оврагах, влажных лесных массивах с густой травой. Самые активные очаги находятся в липовых лесах, 30% которых в России приходится на Республику Башкортостан (РБ). Обильное плодоношение липы обеспечивает рыжих полевок кормом, способствует поддержанию их высокой численности. Ежегодная заболеваемость ГЛПС на Дальнем Востоке РФ составляет в среднем 2 на 100 тыс. населения и регистрируется, в основном, среди жителей Приморского и Хабаровского краев, Еврейской автономной и Амурской областей.
Перенесенная инфекция оставляет стойкий пожизненный типоспецифический иммунитет. Известны единичные случаи повторного заболевания.
ГЛПС характеризуется развитием универсального капилляротоксикоза с преимущественным поражением микрососудов почек, легких, печени, головного мозга. Вирусемия и развитие синдрома диссеминированного внутрисосудистого свертывания крови (ДВС-синдрома) обусловливают вовлечение в патологический процесс различных органов и тканей. Индивидуальные особенности иммунного ответа при ГЛПС связаны с главным комплексом гистосовместимости (HLA) и генами иммунологической реактивности (IR - генами) [7]. Выявлена ассоциация полиморфных вариантов генов цитокинов с предрасположенностью к заболеванию и характером течения ГЛПС.
1.5. Кодирование по МКБ 10
A98.5 – Геморрагическая лихорадка с почечным синдромом
1.6. Критерии тяжести. Особенности тяжелых форм, осложнений ГЛПС
Комплексная оценка степени выраженности токсикоза, геморрагического и почечного синдромов служит отражением тяжести и прогноза инфекции.
Тяжелые формы занимают в проблеме ГЛПС особое значение, обусловливая возможные осложнения и неблагополучный исход болезни.
Различают:
-
легкую форму,
-
среднетяжелую форму,
-
тяжелую форму ГЛПС.
Тяжесть клинических проявлений ГЛПС связывают с:
-
вирулентностью серотипов хантавируса (Puumala, Hantaan, Seul, Dobrava), генетическими особенностями макроорганизма, наличием сопутствующей хронической почечной патологии,
-
экологическими проблемами,
-
инфицирующей дозой,
-
эпидемиологическими особенностями при инфицировании и другими факторами.
Прогностические критерии тяжести (на 2-4 дни болезни):
-
Стойкая гипотония, головокружение, коллаптоидные реакции;
-
Выраженный геморрагический синдром;
-
Многократная рвота, не связанная с приемом пищи; постоянная икота;
-
Резкое снижение остроты зрения;
-
Выраженный болевой синдром в пояснице и животе, олигоурия, массивная протеинурия;
-
Признаки острого респираторного дистресс-синдрома (ОРДС): одышка, кашель, приступы нехватки воздуха, удушье;
-
Ранний лейкоцитоз >10,0×109 /л, значительное повышение уровня мочевины и креатинина крови в первые дни болезни.
У 1-3% больных с тяжелой формой ГЛПС до 2-4 дня болезни может преобладать общемозговая симптоматика: сильная, нарастающая головная боль, многократная рвота, сопорозное состояние с переходом в кому, бульбарные явления, парезы лицевого и подъязычного нервов, ассиметрия сухожильных рефлексов, тремор губ, мелкие подергивания пальцев, иногда положительные менингеальные знаки (см.таблицу).
| Легкая форма | Среднетяжелая форма | Тяжелая форма |
|---|---|---|
|
|
|
Спинномозговая жидкость при пункции вытекает частыми каплями, обычно прозрачная, без патологических изменений. Мозговые проявления обусловлены развитием инфекционно-токсического отека и набухания мозга, множественными кровоизлияниями в вещество мозга и мозговые оболочки, в более поздний период с нарастанием уремической интоксикации [1],[2],[5],[9].
Изменения в легких («застойные легкие» в виде полнокровия и периваскулярной инфильтрации, снижения пневматизации, очаговой пневмонии, плеврального выпота, альвеолярного отека), сходные с хантавирусным пульмональным синдромом, наблюдаются при тяжелых и осложненных формах ГЛПС. При этом характерна высокая и более длительная (10-12 дней) лихорадка, выраженная интоксикация.
Тяжесть состояния при ГЛПС может усугубляться присоединением симптомокомплекса «острого живота», обусловленного обширными кровоизлияниями в слизистую оболочку желудка, кишечника, брюшину (так называемая абдоминальная форма) [1],[5],[9],[10].
Тяжелые формы ГЛПС с первых дней болезни демонстрируют весь симптомокомплекс полиорганной недостаточности (ПОН) в виде различного сочетания гемодинамических нарушений с дисфункциями почек, печени, сердца, легких, нервной системы.
Осложнения при ГЛПС подразделяются на две группы:
-
специфические – инфекционно-токсический шок, ДВС-синдром, азотемическая уремия, отек легких, отек головного мозга, кровоизлияния в мозг, гипофиз, надпочечники, миокард, профузные кровотечения, эклампсия, острая сердечно-сосудистая недостаточность, инфекционный миокардит, надрыв или разрыв капсулы почек, серозный менингоэнцефалит;
-
неспецифические – пиелонефрит, пневмонии, гнойные отиты, абсцессы, флегмоны, паротит, сепсис и др. Инфекционно-токсический шок является одной из основных причин летальных исходов при ГЛПС, чаще развивается на 4-6 день болезни.
Уремия как терминальная стадия острой почечной недостаточности может развиться в тяжелых случаях в конце олигоурического периода после 5-7 дней олигоурии или анурии. При этом отмечаются усиление тошноты и рвоты, появление икоты, значительное нарастание в крови уровня мочевины, креатинина. Далее появляется сонливость, непроизвольное подергивание мимической мускулатуры, мышц рук и другая мозговая симптоматика. В течение 2-3 дней развивается глубокая уремическая кома. Следует отметить, что уремия может иногда прогрессировать, несмотря на начавшуюся полиурию.
Эклампсия как осложнений ГЛПС наблюдается относительно редко. Предвестниками являются упорные головные боли, артериальная гипертензия. На их фоне внезапно происходит потеря сознания, развиваются тонические и клонические судороги, замедляются пульс и дыхание, выделяется пена изо рта. Длительность приступа – несколько минут. Затем судороги прекращаются, нормализуются пульс и дыхание, наступает глубокий сон.
Разрыв почки или надрыв коркового вещества и почечной капсулы с кровоизлиянием в околопочечную клетчатку. Разрывы капсулы с образованием забрюшинной гематомы проявляется резкими болями в пояснице и животе на стороне разрыва и симптомами внутреннего кровотечения (бледность кожных покровов, снижение АД, учащение пульса, одышка, тошнота, общая слабость). Определяются симптомы раздражения брюшины. На обзорной рентгенограмме может отсутствовать тень почки. Отмечается стойкая микрогематурия, происходит снижение содержания эритроцитов и гемоглобина в периферической крови. При небольших надрывах с последующим образованием гематом околопочечной клетчатки в полиурическом периоде длительно сохраняются односторонние боли в пояснице и положительный симптом Пастернацкого, субфебрильная температура, лейкоцитоз, нарастает СОЭ, периодически выявляется микрогематурия.
Тяжелым осложнением является ДВС-синдром, желудочно-кишечное кровотечение, кровоизлияния в мозг, гипофиз, надпочечники, миокард. К специфическим осложнениям ГЛПС также относятся отек головного мозга, вирусно - бактериальные пневмонии.
Среди неспецифических осложнений ГЛПС чаще регистрируются пиелонефриты, особенно после сеансов гемодиализа, бактериальная пневмония, в местах инъекций могут быть абсцессы, флегмоны, редко - острая задержка мочеиспускания (парадоксальная ишурия).
Характерна своеобразная патоморфологическая триада летальных случаев ГЛПС - геморрагические некрозы в почках (медуллярной зоне), в сердце (правом предсердии), отек легких. Кроме того, нередко отмечают возникновение желеобразного отека паранефральной клетчатки. У части умерших обнаруживали очаги некроза в передней доле гипофиза, явившиеся непосредственной причиной смерти [5],[9].
1.7. Дифференциальная диагностика заболевания
Дифференциальная диагностика ГЛПС в ряде случаев представляет значительные трудности, наиболее затруднительна диагностика в лихорадочный период заболевания, когда выражен синдром интоксикации, редки катаральные явления и нет отчетливого почечного и геморрагического синдромов. В олигоурический период ГЛПС необходимо дифференцировать от заболеваний почек другой этиологии. Наиболее часто дифференциальная диагностика проводится с гриппом, лептоспирозом, брюшным тифом, клещевым энцефалитом, острым пиелонефритом, острой хирургической патологией органов брюшной полости.
В первые 3 – 4 дня в клинической практике у ⅔ пациентов, учитывая острое начало болезни, интоксикацию, высокую лихорадку, головные и мышечные боли, гиперемию лица, слизистой ротоглотки, инъецированность склер, диагностируется ОРЗ, хотя катаральный синдром наблюдается лишь в 10-12% случаев, а лихорадка длительная (6 – 8 дней). Эпидемиологический анамнез, появление повторной рвоты, болей в эпигастрии и пояснице, частое отсутствие катарального синдрома, в анализе крови признаки сгущения, тромбоцитопения, помогают заподозрить ГЛПС. В дальнейшем диагноз подтверждается выявлением протеинурии, полиурии, гипоизостенурии, результатами реакция непрямой иммунофлюоресценции (РНИФ).
Выраженная интоксикация, лихорадка, анорексия, брадикардия, гипотония, гепатоспленомегалия, лейкопения, наблюдаемые в первые 4-5 дней болезни, требуют дифференциации с брюшным тифом. Однако брюшной тиф характеризуется постепенным началом, бледностью кожных покровов, заторможенностью, метеоризмом, болезненностью в правой подвздошной области, на 8 – 10 день появлением розеолезной сыпи на брюшной стенке, особенностями эпиданамнеза. При дифференциальной диагностике с менингококкемией особое значение имеет характер сыпи, при которой геморрагическая сыпь появляется через 5 – 15 часов от начала заболевания в виде звездочек неправильной формы, различной величины, с излюбленной локализацией на нижних конечностях, ягодицах, реже на лице, туловище. В начальном периоде ГЛПС характерно появление петехиальной сыпи, располагающейся в области плечевого пояса, на грудной клетке, в общем анализе крови лейкопения, а при менингококковой инфекции – нейтрофильный лейкоцитоз, сдвиг влево. Учитывая летнюю сезонность, острое начало, ознобы, лихорадку, боли в пояснице и животе, гиперемию лица, инъекцию склер, ГЛПС дифференцируют с лептоспирозом, при котором наблюдаются интенсивные мышечные боли, гепатоспленомегалия, развитие повторной лихорадочной волны, появление пятнисто-папулезной сыпи на теле, характерный эпидемиологический анамнез. Диагноз подтверждается выявлением нарастающего титра антител к лептоспирам.
При дифференциальной диагностике с клещевым энцефалитом (КЭ) с учетом таких общих проявлений, как сезонность, острое начало, сильные головные боли, рвота, учитываются характерные для КЭ эпиданамнез, преимущественное поражение ЦНС, двухволновый характер лихорадки (40%), отсутствие почечных проявлений.
Боли в пояснице, озноб, лихорадка, положительный симптом Пастернацкого, приводят к необходимости дифференцировать ГЛПС с пиелонефритом. Связь заболевания с переохлаждением, односторонний характер боли в пояснице, быстрое снижение температуры на фоне антибиотикотерапии, выраженная лейкоцитурия, умеренная протеинурия в общем анализе мочи, лейкоцитоз со сдвигом влево в анализе крови подтверждают диагноз: пиелонефрит.
ГЛПС может симулировать картину «острого живота». Основанием для ошибок служит при этом наличие резких болей в животе с умеренным напряжением брюшных мышц, рвотой, нейтрофильным лейкоцитозом. Установление диагноза «острый аппендицит, кишечная непроходимость» приводит к необоснованному хирургическому вмешательству. Исключить хирургическое заболевание можно, помня о том, что при ГЛПС болям в животе обычно предшествует температурная реакция, а боли присоединяются на 3—5-й день болезни. Боли в животе при ГЛПС редко бывают изолированными, им сопутствуют боли в пояснице, положительный симптом Пастернацкого, олигоанурия. Болевой синдром сопровождается гиперазотемией, изменением мочи, геморрагическими проявлениями, снижением остроты зрения.
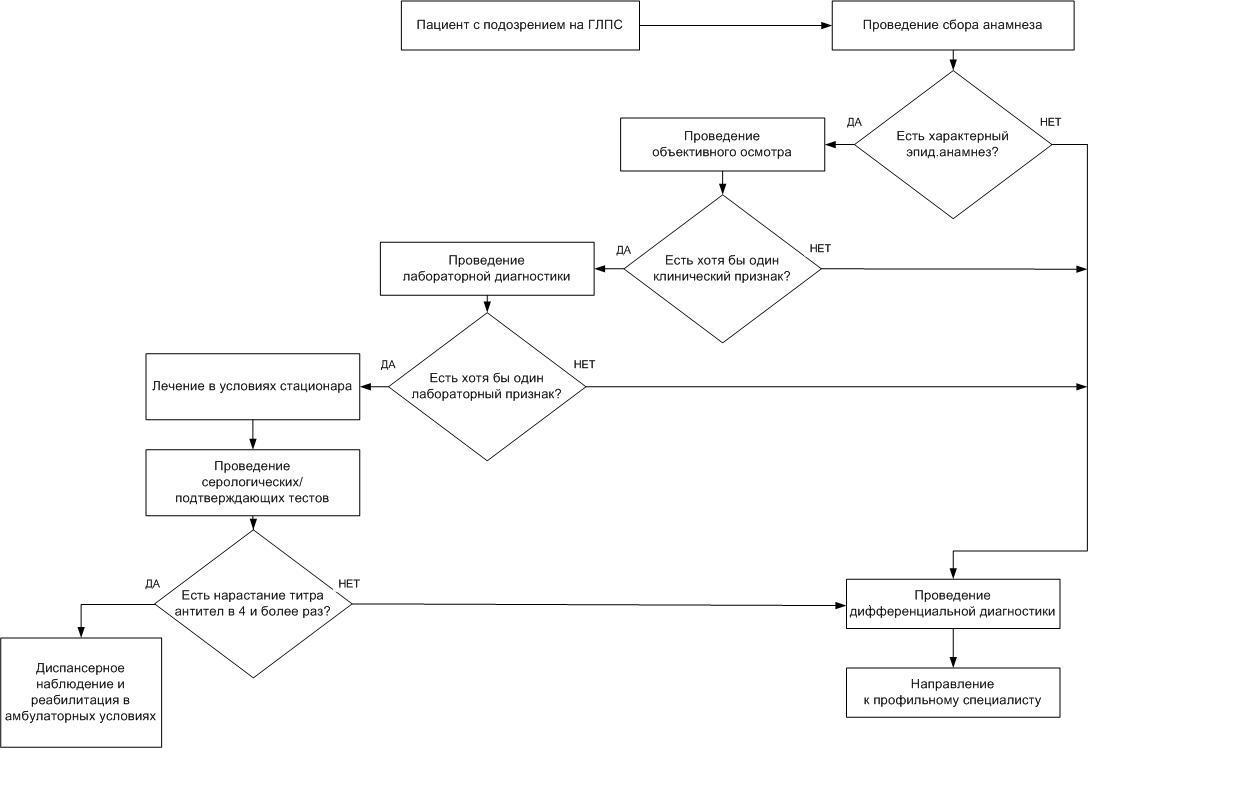
2. Диагностика
Дифференциальная диагностика ГЛПС в ряде случаев представляет значительные трудности, наиболее затруднительна диагностика в лихорадочный период заболевания,когда выражен синдром интоксикации, редки катаральные явления и нет отчетливого почечного и геморрагического синдромов. В олигоурический период ГЛПС необходимо дифференцировать от заболеваний почек другой этиологии.
Наиболее часто дифференциальная диагностика проводится с гриппом, лептоспирозом, брюшным тифом, клещевым энцефалитом, острым пиелонефритом, острой хирургической патологией органов брюшной полости.
2.1. Жалобы и анамнез
Для ГЛПС характерны острое начало, высокая лихорадка, выраженные симптомы интоксикации, явления симпатикотонии, цикличность течения, с 4-5 дня болезни присоединение почечного, геморрагического синдромов и при тяжелых формах заболевания - специфических осложнений в виде инфекционно-токсического шока (ИТШ), ДВС и ОПН. В 3-5% случаев ГЛПС протекает в атипичной (ациклической, стертой) форме [1],[5],[7],[9].
-
Сбор анамнеза при ГЛПС подразумевает тщательный расспрос о характере начала болезни, лихорадки, её длительности, появлении тяжести, болей в пояснице, уменьшении количества мочи.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
-
При опросе рекомендуется обратить внимание на выяснение данных эпидемиологического анамнеза: в весенне-летне-осенний период выезды в природные (эндемичные) очаги заболевания, характер занятий при выезде, выяснить пути передачи инфекции.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
Комментарии: Заражение может произойти при вдыхании инфицированного пылью высохших испражнений грызунов воздуха, при котором вирус в виде аэрозоля попадает через верхние дыхательные пути в лёгкие человека, при контакте поврежденных кожных покровов, слизистых с грызунами, инфицированными объектами внешней среды (хворост, солома, сено), при аварийных ситуациях в лабораториях, а также при употреблении продуктов, не подвергавшихся термической обработке (капуста, морковь), загрязненных инфицированными грызунами.
2.2. Физикальное обследование
-
При осмотре рекомендуется обратить внимание на гиперемию кожи лица, шеи, верхней половины туловища, инъекцию сосудов склер и конъюнктив, гиперемию слизистой ротоглотки, появление пятнистой энантемы верхнего неба, петехиальной сыпи в области внутренних поверхностей обоих плеч, боковых поверхностей туловища, на груди (симптом «бича, хлыста»), экхимозов в местах инъекций, носовых кровотечений [1],[2],[3],[9],[10].
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
-
Рекомендуется определение эндотелиальных симптомов (манжетки, «щипка, жгута»).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3)
-
Рекомендуется определение артериального давления и пульса, их соотношения (индекс Алговера), числа дыханий, состояния кожных покровов (бледность, холодные на ощупь, акроцианоз), объема диуреза (олигоурия, олигоанурия) с целью выявления признаков ТИШ.
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2)
Комментарии: При тяжелом течении болезни у 3-4% пациентов на 4-6 дни болезни может развиваться ТИШ [1],[5],[9].
-
Рекомендуется обратить внимание на выраженность болевого синдрома в пояснице, уменьшение диуреза с 4-6 дня болезни.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
Комментарии: В олигоурическом периоде ГЛПС проверку симптома Пастернацкого необходимо проводить с максимальной осторожностью, путем легкого надавливания в области костовертебральных точек во избежание надрыва коркового вещества почек. Нарушение микроциркуляции, повышение проницаемости сосудистой стенки в клубочковом аппарате почек способствуют плазморее и серозно-геморрагическому отеку интерстиция почек, в основном пирамидок, с последующим сдавлением канальцев и собирательных трубочек, приводящим к дистрофии, слущиванию канальцевого эпителия, пропотеванию белка и фибрина с обтурацией канальцев и собирательных трубок фибриновыми сгустками и нарушением обратной реабсорбции мочи. Тубулярные клетки особо чувствительны к гипоксии, недостатку энергетического материала, возникающему при ишемии. Расстройства в центральной гемодинамике (гиповолемия, снижение сердечного выброса, артериального давления) усугубляют нарушения почечного кровотока [2],[5],[7],[9].
-
Рекомендуется обратить внимание на цикличность течения болезни, закономерную смену инфекционно-токсических проявлений начального периода признаками нарастающей почечной недостаточности олигоурического периода, затем полиурией, дегидратацией, деминерализацией и восстановлением диуреза.
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2)
2.3. Лабораторная диагностика
На этапе постановки диагноза:
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
Комментарии: Клинико-биохимические показатели крови меняются в зависимости от периода болезни. В конце начального периода лабораторные сдвиги характеризуются небольшим повышением сывороточных уровней креатинина, мочевины, умеренной гиперферментемией (АЛТ, АСТ), увеличением относительной плотности мочи, умеренной протеинурией и появлением в осадке единичных свежих эритроцитов, в периоде олигоурии характерна массивная протеинурия с быстрой положительной динамикой.
_В анализе крови выявляется лейкопения, реже тенденция к лейкоцитозу со сдвигом влево, сгущение крови на фоне плазмореи и гиповолемии - повышение уровня эритроцитов и гемоглобина. Патогномоничным симптомом ГЛПС в ранний период является тромбоцитопения, обусловленная повреждающим действием вируса, развитием иммунопатологических реакций, повышением адгезивных свойств тромбоцитов и образованием клеточных агрегатов с задержкой их в сосудах микроциркуляции, нарушением реологических свойств крови [1],[4],[5],[9].
-
Рекомендуется исследование коагулограммы для оценки степени тяжести заболевания.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
Комментарии: На фоне вазотропности вируса и органных повреждений (высвобождение кровяного и тканевого тромбопластина) при ГЛПС запускается ДВС-синдром и сопровождается фазовыми изменениями в свертывающей системы крови. Как правило, в начальном периоде заболевания преобладает фаза гиперкоагуляции, с наступлением олигоурии, особенно при тяжелом течении болезни, развивается гипокоагуляция, что обусловлено патологическим потреблением плазменных факторов свертывания крови вследствие образования микротромбов в мелких сосудах. В олигоурическом периоде ГЛПС геморрагические проявления достигают своего апогея и нередко становятся причиной летального исхода [1],[4],[5],[7],[9],[10].
-
Рекомендуется определение титра специфических антител к вирусу ГЛПС в РНИФ и в ИФА для подтверждения диагноза.
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1)
-
Комментарии: Для подтверждения диагнозаГЛПС, в том числе стертых и легких форм заболевания, используются серологические методы диагностики (РНИФ, ИФА), информативность составляет 96-98%. В 2-4% случаев регистрируются серонегативные форм болезни. РНИФ проводится с помощью парных сывороток с интервалом 4-7 дней. Диагностическим считается нарастание титра антител в 4 и более раз. После перенесенного заболевания специфические антитела в невысоком титре 1:64 - 1:128 сохраняются практически пожизненно, независимо от тяжести перенесенного заболевания. С помощьюметодаиммуноферментного анализа (ИФА) определяются специфические антитела раннего и позднего классов - иммуноглобулины М и G (IgM и IgM к возбудителю ГЛПС в сыворотке пациента обнаруживаются с 6-го по 56-й дни болезни, IgG начинают выявляться с 6-го дня, достигают высокого уровня к 11 дню и сохраняются на этих значениях до 5-ти месяцев от начала заболевания и в анамнестическом титре пожизненно.
-
Рекомендуется определение фрагментов вирусной РНК в крови методом полимеразной цепной реакции (ПЦР).
-
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2).
Комментарии: В целях ранней диагностики перспективно использование метода ПЦР с обнаружением фрагментов вирусной РНК в крови, поскольку вирус ГЛПС циркулирует в крови в первые 7-11 дней [1],[10]. Однако в настоящее время тест-системы недостаточно стандартизированы и широкого внедрения в клиническую практику пока не находят.
-
Рекомендуется анализ мочи по Зимницкому с целью выявления гипостенурии в периоде полиурии.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
-
Рекомендуется бактериологическое исследование мочи с определением антибиотикограммы выделенного возбудителя при появлении дизурии, усиление болей в пояснице с одной стороны, субфебрилитете в периоде полиурии.
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3)
2.4. Инструментальная диагностика
-
Рекомендуется проведение ультразвукового исследования почек.
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2).
Комментарии: при ультразвуковом исследовании почек определяются увеличение почек, усиление кортикальной эхогенности, отек паренхимы почек («синдром выделенных пирамидок»).
-
Рекомендуется проведение рентгенографии легких при выявлении аускультативных изменений в легких для дифференциальной диагностики с пневмонией.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
-
Рекомендуется проведение фиброгастродуоденоскопии у пациентов с болями в животе, рвотой «кофейной гущей» для уточнения характера повреждения слизистой пищевода, желудка, двенадцатиперстной кишки.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
Комментарии: боли в животе появляются в олигоурическом периоде болезни и определяются эрозиями, кровоизлияниями на слизистую желудка, дистального отдела пищевода и кишечника, обусловленные ишемией слизистой и тромбозами мелких сосудов, их разрывом и кровоизлияниями на фоне развития диссеминированного внутрисосудистого свертывания крови.
-
Рекомендуется проведение электрокардиографии с целью выявления изменений в сердце на фоне нарушений микроциркуляции, гипоксии, дистрофических изменений и изменений на фоне развития артериальной гипертензии.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
3. Лечение
Тактика ведения больных ГЛПС:
-
Ранняя госпитализация - до 3-4 дня болезни.
-
Щадящая транспортировка.
-
Строгий постельный режим до конца периода полиурии.
-
Учет водного баланса (в дневниках).
-
Щадящая диета без ограничения соли. В период олигоанурии исключаются продукты, богатые белком (мясо, рыба, бобовые) и калием (овощи, фрукты). В стадии полиурии эти продукты необходимы.
-
Контроль гемодинамики, общего анализа крови (ОАК), общего анализа мочи (ОАМ), коагулограммы, азотистых шлаков.
3.1. Этиотропная терапия
Цель терапии:
-
подавление репликации вируса ГЛПС;
-
снижение тяжести течения заболевания;
-
уменьшение риска развития специфических осложнений.
-
Рекомендуется на ранней стадии болезни (в первые 4 дня) проведение этиотропной терапии ГЛПС по ступенчатой методике двумя препаратами рибавирина - рибавирин внутривенно в дозе 16 мг/кг 4 раза в сутки 3 дня (внутривенное введение) с последующим приемом внутрь рибавирина по 1000 мг в сутки до 5 дней.
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1)
Комментарии: На фоне противовирусной терапии рибавирином наблюдается достоверная положительная динамика в течение болезни. Уменьшается продолжительность таких ведущих симптомов, как лихорадка, головная боль, рвота, боли в животе и области поясницы, отсутствует прогрессирования геморрагического синдрома и угрожающих осложнений ГЛПС.
3.2. Патогенетическая терапия
Цель патогенетической терапии:
-
уменьшение интоксикации;
-
профилактика специфических осложнений (ТИШ, ОПН, отек легких, отек мозга, ДВС-синдром;
-
коррекция нарушений водно-электролитного баланса;
-
восстановление резистентности сосудистой стенки;
-
устранение нарушений со стороны сердечно-сосудистой системы;
-
антибактериальная терапия бактериальных осложнений.
Следует соблюдать принцип разумной достаточности терапии. Объем и интенсивность терапии определяется формой тяжести, периодом ГЛПС и не зависит от вида возбудителя (Пуумала, Хантаан, Добрава, Сеул).
-
В начальном (лихорадочном) периоде болезни рекомендуется проведение патогенетической терапии, включающей дезинтоксикационный, антиоксидантный компоненты, профилактику и лечение ДВС, ИТШ.
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3)
-
С целью дезинтоксикации рекомендуется применение 10% раствора глюкозы, полиионные (группа регидратирующтх средств) и изотонические солевые растворы (группа регидратирующтх средств, физиологический раствор натрия хлорида), при тяжелом течении болезни дополнительно коллоидные растворы (группа плазмозамещающих средств).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3)
Комментарии: Введение излишней жидкости парентерально, особенно изотонического раствора хлорида натрия, чревато опасностью развития отека легких и мозга. Общее количество жидкости, вводимой парентерально до 5-6 дня болезни, может превышать объем выводимой не более чем на 750, а позже на высоте почечной недостаточности - на 500 мл.
-
С антиоксидантной целью рекомендуется введение 5% раствора аскорбиновой кислоты (внутривенно), витамина Е (перорально).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3)
-
Для профилактики и лечения ДВС-синдрома рекомендуются дезагреганты, антикоагулянты (гепарин натрия 5-10 тыс. ед. в сутки кратковременно под контролем АЧТВ, ВСК), ангиопротекторы (рутин, пармидин, этамзилат), ингибиторы протеаз и свежезамороженная плазма.
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2).
-
При интенсивной терапии ТИШ рекомендуются с целью восстановления ОЦК глюкозо-солевые растворы и коллоиды (желатиноль, СЗП, альбумин человека) в изоволемическом режиме (3:1), для оптимизации гемодинамики глюкокортикостероиды (ГКС) в разовой дозе от 2-3 до 6 мг/кг массы, при отсутствии эффекта или при шоке III ст. - допамин (0,5% или 4% по 5 мл), для коррекции КЩС буферные солевые растворы и 4% раствор натрия гидрокарбонат , для купирования ДВС-синдрома ангиопротекторы и ингибиторы протеаз, кислородотерапия, подключение ИВЛ. Мочегонные препараты рекомендуются только после нормализации гемодинамики, предпочтение отдают петлевым диуретикам (фуросемид 0,5-1 мг/кг), введение маннитола противопоказано.
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2).
Комментарии: При тяжелом течении болезни высокая вирусемия, интоксикация, активация гормональной и иммунной систем, продукция провоспалительных цитокинов, массивная вазопатия (тропность хантавируса к эндотелию сосудов микроциркуляции, выброс провоспалительных цитокинов), гиповолемия, нарушение микроциркуляции, ДВС с коагулопатией потребления, тканевая деструкция обусловливает развитие ТИШ, ДВС-синдрома.
-
В олигоанурическом периоде рекомендуется дезинтоксикационная терапия, борьба с азотемией, коррекция водно-электролитного баланса и кислотно-щелочного состояния (КЩС) крови, коррекция ДВС-синдрома, предупреждение и лечение осложнений (отек мозга, отек легких, разрыв капсулы почек, кровоизлияния в жизненно важные органы, бактериальные).
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
-
С целью коррекции уремической интоксикации рекомендуются осторожное промывание желудка и кишечника 2% растворомнатрия гидрокарбоната ; внутривенные инфузии 10-20% декстрозы с инсулином, 0,9% раствора хлорида натрия с аминофиллином, аскорбиновой кислотой, при тяжелых формах - 10-20% раствора альбумина человека ; прием энтеросорбентов ( повидон, лигнин гидролизный, полиметилсилоксана полигидрат ); для снижения белкового катаболизма ингибиторы протеаз, парентеральное питание (группа препаратов - питания парентерального средства).
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
Комментарии: В период олигоурии не вводятся коллоидные растворы декстрана (ргруппа плазмозамещающих средств), с осторожностью растворы гидроксиэтилкрахмал (ГЭК) при выраженной тромбоцитопении, ГКС (кроме случаев коллапса, отека мозга и легких).
-
С целью борьбы с гипергидратацией, ацидозом и электролитными нарушениями рекомендована стимуляция диуреза фуросемидом от 60-80 до 200-300 мг в вену после ощелачивания (4% натрия гидрокарбонат 100-200 мл) и введения белковых препаратов ( альбумин человека , свежезамороженная плазма (СЗП). При получении не менее 100-200 мл мочи, через 6-12 часов возможно повторное введение фуросемида в той же дозе, при этом суточная доза препарата не должна превышать 800 мг. В анурию (мочи менее 50 мл/сутки) использование фуросемида нежелательно. Параллельно рекомендуется проведение коррекции ацидоза назначением 4% натрия гидрокарбонат.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
Комментарии: В олигоурическом периоде требуется тщательный расчет вводимой жидкости, не превышающей 500-700 мл объема потерь (с мочой, рвотой и диареей). Объем введения 4% натрия гидрокарбонат (в мл) рассчитывается по формуле: 0,6 х масса тела больного (кг) х ВЕ (ммоль/л). При невозможности определения рН и ВЕ крови больным с олигоанурией допускается введение до 200-300 мл раствора в сутки. Лечение олиго – (мочи менее 900-600 мл в сутки) и олигоанурии (менее 350 мл/сутки) должно исходить из главного принципа: «лучше недолить, чем перелить» [1],[7],[9],[10].
-
Для коррекции гиперкалиемии рекомендуются глюкозо-инсулиновая смесь, глюконат кальция 10% до 30-40 мл в сутки, бескалиевая диета, исключение введения препаратов, содержащих ионы калия и магния.
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2).
-
При присоединении инфекционных бактериальных осложнений (пневмония, абсцессы, сепсис и др.) рекомендуется антибактериальная терапия полусинтетическими пенициллинами и цефалоспоринами.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
Комментарии: Антибактериальная терапия в первые два периода болезни проводится только при наличии бактериальных осложнений (пневмония, абсцессы, сепсис и др.) не более чем у 10-15% пациентов. Раннее неоправданное назначение антибиотиков может затягивать восстановительные процессы при ГЛПС.
-
При неэффективности консервативных мероприятий рекомендуется проведение экстракорпорального гемодиализа, необходимость в котором может возникнуть на 8-12 день болезни.
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2).
Комментарии: Показаниями к гемодиализу являются олигоанурия более 3-4 дней или анурия в течение суток, токсическая энцефалопатия с явлениями начинающегося отека мозга и судорожным синдромом, начинающийся отек легких на фоне олигоанурии. Также учитываются лабораторные показатели: азотемия – мочевина более 26-30 ммоль/л, креатинин более 700-800 мкмоль/л; гиперкалиемия – 6,0 ммоль/л и выше; ацидоз с ВЕ – 6 ммоль/л и выше, рН 7,25 и ниже. Определяющими показаниями являются клинические признаки уремии, т.к. даже при выраженной азотемии, но умеренной интоксикации и олигурии, лечение больных с ОПН возможно без гемодиализа. Противопоказаниями к гемодиализу являются ИТШ декомпенсированный, геморрагический инсульт, геморрагический инфаркт аденогипофиза, массивное кровотечение, спонтанный разрыв почки [1],[5],[9],[10].
-
В полиурическом периоде рекомендуются коррекция водно-электролитного баланса, реологических свойств крови, предупреждение и лечение осложнений (гиповолемия, надрыв или разрыв капсулы почек, кровоизлияния в гипофиз, эклампсия, миокардит, бактериальные и др.), симптоматическая терапия и общеукрепляющие средства.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
-
С целью коррекции дегидратации, гипокалиемии, гипонатриемии, гипохлоремии рекомендуются прием внутрь минеральных вод, растворов (регидратирующие средства для перорального приема) в количестве не менее суточного диуреза, отваров изюма и кураги. При суточном диурезе более 5% массы тела требуется введение солевых растворов группы регидратирующих средств, а также препараты калия – 4% раствор калия хлорида 20-60 мл/сутки, калия и магния аспарагинат.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
-
При присоединении воспалительных заболеваний мочевыводящей системы (восходящие пиелиты, пиелонефриты) рекомендуется антимикробная терапия с учетом антибиотикограммы выделенного возбудителя.
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2).
Комментарии: Предпочтение отдается фторхинолонам – норфлоксацин, офлоксацин, ципрофлоксацин; нитрофуранам – фуразидин, нитрофурантоин; антибиотикам – полусинтетические пенициллины, хлорамфеникол, цефалоспорины.
-
Учитывая развитие выраженного постинфекционного астенического синдрома, вторичного иммунодефицита в периоде полиурии и реконвалесценции рекомендуется общеукрепляющая терапия, включающая витамины, кардиоцитопротекторы (мельдоний, триметазидин), а также ангиопроекторы (аскорбиновая кислота+рутозид , этамзилат в таблетках), микроциркулянты (дипиридамол, пентоксифиллин).
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
-
Реконвалесцентов ГЛПС из стационара рекомендуется выписывать при нормализации диуреза, показателей азотемии (мочевина, креатинин), гемограммы, отсутствие пиурии и микрогематурии. Изогипостенурия не является противопоказанием для выписки.
Уровень убедительности рекомендаций C (уровень достоверности доказательств - 3)
Комментарии: Реконвалесцентов ГЛПС выписываются из стационара при легкой форме болезни не ранее 12 дня болезни, при среднетяжелой – не ранее 16 и при тяжелой форме – не ранее 21 дня болезни.
4. Реабилитация
Пациент выписывается из стационара с открытым листом нетрудоспособности, который продлевается в поликлинике по месту жительства при легком течении заболевания в среднем на 10-15 дней, при среднетяжелом – на 15-20 дней, при тяжелом – на 25-30 дней. Продление листа нетрудоспособности проводится в каждом случае индивидуально, с учетом динамики клинико-лабораторных показателей, наличия/отсутствия осложнений и сопутствующих соматических заболеваний.
Реконвалесценту в течении года после выписки из стационара рекомендуется придерживаться сбалансированной диеты с употреблением в пищу продуктов, богатых макро- и микроэлементами, витаминами. В течение 12 мес. исключается из рациона острая, пряная пища и алкоголь.
В период реконвалесценции также рекомендуется - освобождение от тяжелого физического труда, командировок, занятий спортом; избегать переохлаждения, посещения бани (сауны), тряской езды – перенесшим легкую форму ГЛПС – в течении 3 мес., среднетяжелую форму – 6 мес., тяжелую форму – 12 мес.
В период реконвалесценции пациенту рекомендуется избегать тяжелого физического труда, тряски езды, переохлаждения и перегревания, посещения бани и сауны, занятий спортом на 3-6-12 месяцев в зависимости от тяжести перенесенного заболевания.
5. Профилактика
Специфическая профилактика при ГЛПС не разработана. Неспецифическая профилактика сводится к уничтожению грызунов в очагах ГЛПС и к защите людей от соприкосновения с грызунами или предметами, загрязненными их выделениями. Территорию около жилья следует освободить от кустарника, бурьяна. При размещении в летних лагерях, туристических базах выбирать места, не заселенные грызунами, свободные от зарослей бурьяна. Мусорные ямы в этих случаях располагают не менее чем в 100 м. от палаток.
Диспансерное наблюдение пациентов, выписанных из стационара, включает:
-
Незамедлительное диспансерное обследование в условиях поликлиники по месту жительства при наличии жалоб пациента на состояние здоровья;
-
При отсутствии жалоб пациента после выписки через 1, 3, 6, 9, 12, 18 и 24 мес. в условиях поликлиники проводится клиническое обследование врачом-инфекционистом (при его отсутствии – участковым терапевтом), исследование общего анализа крови, общего анализа мочи и мочи по Нечипоренко, биохимического анализа крови с определением уровня мочевины, креатинина, белковых фракций, трансаминаз печени, электрокардиографии (ЭКГ), ультразвукового исследования (УЗИ) почек.
Для диагностики последствий ГЛПС в ряде случаев требуется применение целенаправленных диагностических лабораторных и инструментальных методов, консультации специалистов. Кроме того, в процессе наблюдения за этой категорией пациентов могут возникать различные экспертные вопросы, касающиеся профессиональной деятельности, службы в армии, определении группы инвалидности и т.п. Поэтому целесообразно разделить объём лечебно-диагностической помощи на две ступени.
Первая ступень осуществляется на уровне поликлиники врачом КИЗ или участковым врачом-терапевтом совместно с невропатологом, нефрологом и, при необходимости, подключением других узких специалистов амбулаторной сети.
Вторая ступень используется при выявлении той или иной патологии, требующей проведения более детального клинического, лабораторного и инструментального обследования, а также при необходимости решения экспертных вопросов. На второй ступени к диагностическому и лечебному процессу привлекаются врачи и диагностические службы специализированных отделений стационаров.
При отсутствии жалоб и изменений со стороны внутренних органов по истечении срока диспансерного наблюдения, пациенты, перенесшие ГЛПС снимаются с учета.
6. Дополнительная информация, влияющая на течение и исход заболевания
Отрицательно влияют на исход заболевания:
-
Позднее обращение и позднее поступление в стационар (на 5-7 дни болезни);
-
При позднем поступлении не удается проводить этиотропную терапию, что особенно важно при тяжелом течении заболевания;
-
Позднее выявление ранних специфических осложнений: ТИШ, ДВС-синдром, что может способствовать полиорганной недостаточности и неконтролируемым кровотечениям;
-
Поздний перевод пациента на гемодиализ, что чревато усугублением коагулопатии потребления и развитием кровоизлияний в жизненно важные органы;
-
Необоснованно широкое применение антибактериальной терапии, что оказывает иммуносупрессивный эффект и замедляет восстановительные процессы при ГЛПС.
7. Критерии оценки качества медицинской помощи
| № | Критерии качества | Уровень достоверности доказательств | Уровень убедительности рекомендаций |
|---|---|---|---|
Этап постановки диагноза |
|||
1 |
Выполнен осмотр врачом-инфекционистом не позднее 10 мин от момента поступления в стационар |
1 |
А |
2 |
Выполнен осмотр врачом-реаниматологом до 10 минут от момента поступления в стационар (при наличии инфекционно-токсического шока) |
1 |
А |
3 |
Выполнен осмотр врачом-хирургом до 30 минут от момента поступления в стационар (при наличии желудочно-кишечного кровотечения, разрыва почки) |
1 |
А |
4 |
Выполнен общий (клинический) анализ крови развернутый |
1 |
А |
5 |
Выполнен общий (клинический) анализ мочи |
1 |
А |
6 |
Выполнен анализ крови биохимический общетерапевтический (мочевина, креатинин, электролиты, аланинаминотрансфераза, аспартатаминотрансфераза, билирубин) |
2 |
В |
7 |
Выполнено определение основных групп крови (А, В, 0) и резус-принадлежности (при наличии показаний |
1 |
А |
8 |
Выполнена коагулограмма (ориентировочное исследование системы гемостаза) |
2 |
В |
9 |
Выполнено исследование крови для выявления антител к антигенам хантавирусов в реакции непрямой иммунофлуоресценции (РНИФ) методом флуоресцирующих антител (МФА) в течение 24 часов от момента поступления в стационар |
1 |
А |
10 |
Выполнено ультразвуковое исследование органов брюшной полости (комплексное) и почек или компьютерная томография брюшной полости или магнитно-резонансная томография органов брюшной полости |
2 |
В |
11 |
Выполнено контрольное исследование крови для выявления антител к антигенам хантавирусов в реакции непрямой иммунофлуоресценции (РНИФ) методом флуоресцирующих антител (МФА) через 6-8 суток после поступления в стационар |
1 |
А |
12 |
Выполнена фиброгастродуоденоскопия (при желудочно-кишечном кровотечении) |
1 |
А |
Этап лечения |
|||
13 |
Выполнено лечение лекарственными препаратами из группы нуклеозиды и нуклеотиды, кроме ингибиторов обратной транскриптазы (не позднее 4-го дня от начала болезни) |
1 |
А |
14 |
Проведена инфузионная терапия (при отсутствии медицинских противопоказаний) |
2 |
В |
15 |
Своевременно диагностированы (в течение 10 мин) и достигнута стабилизация состояния (6-8 часов) при инфекционно-токсическом шоке и синдроме ДВС |
1 |
А |
16 |
Своевременно осуществлен перевод на гемодиализ при наличии клинических (нарастающая уремическая интоксикация, олигоанурия в течение 2-4 дней) и лабораторных (креатинин 600-800 мкмоль/л, мочевина 26-30 ммоль/л) показателях |
1 |
А |
17 |
Достигнуты нормализация диуреза, показателей азотемии, гемограммы, отсутствие пиурии и микрогематурии к моменту выписки из стационара |
2 |
В |
Список литературы
-
[1] Геморрагическая лихорадка с почечным синдромом: актуальные проблемы эпидемиологии, патогенеза, диагностики, лечения и профилактики / Под ред. акад. АН РБ Р.Ш. Магазова. – Уфа, 2006. -240 с.
-
[2]. Геморрагическая лихорадка с почечным синдромом в Среднем Поволжье / Под ред. Ш.А. Мухаметзянова. — Ч. II. — Казань, 1989. - 123 с.
-
[3]. Инфекционные болезни: национальное руководство / Под ред. Н.Д. Ющука, Ю.Я. Венгерова. – М.: ГЭОТАР-Медиа, 2009. – С. 835-844.
-
[4]. Мирсаева Г.Х., Фазлыева Р.М., Камилов Ф.Х., Хунафина Д.Х. Патогенез и лечение геморрагической лихорадки с почечным синдромом. - Уфа, 2000. - 236 с.
-
[5]. Сиротин Б.З. Геморрагическая лихорадка с почечным синдромом. — Хабаровск, 1994. - 302 с.
-
[6]. Сиротин Б.З., Жарский С.Л., Ткаченко Е.А. Геморрагическая лихорадка с почечным синдромом: последствия, их диагностика и классификация, диспансеризация переболевших. – Хабаровск, 2002. – 128 с.
-
[7]. Рощупкин В.И., Суздальцев А.А. Геморрагическая лихорадка с почечным синдромом: Изд. Саратовского университета, Куйбышевский филиал, 1990. - 102с.
-
[8]. Руководство по инфекционным болезням / Под ред. Ю.В. Лобзина. – СПб. 2013.
-
С.498-502.
-
[9]. Фазлыева Р.М., Хунафина Д.Х., Камилов Ф.Х. Геморрагическая лихорадка с почечным синдромом в Республике Башкортостан. - Уфа, 1995. - 245с.
-
[10]. Ющук Н.Д., Венгеров Ю.Я. Лекции по инфекционным болезням. – 3-е изд., перераб. и доп. - М.: ОАО «Издательство «Медицина», 2007. - – С. 829-838.
Приложение A: Состав рабочей группы
| Фамилии, имена, отчества разработчиков | Место работы с указанием занимаемой должности, ученой степени и звания | Адрес места работы с указанием почтового индекса | Рабочий телефон с указанием кода города |
|---|---|---|---|
Валишин Дамир Асхатович |
Заведующий кафедрой инфекционных болезней с курсом ИПО ФГБОУ ВО «Башкирский государственный медицинский университет» МЗ России, доктор медицинских наук, профессор |
450105 г. Уфа, ул. Запотоцкого, 37 |
+7(347)250-18-83 |
Мурзабаева Расима Тимеряровна |
Профессор кафедры инфекционных болезней с курсом ИПО ФГБОУ ВО «Башкирский государственный медицинский университет» МЗ России, доктор медицинских наук |
450105 г. Уфа, ул. Запотоцкого, 37 |
+7(347)250-18-83 |
Иванис Виктория Александровна |
Профессор кафедры инфекционных болезней ФГБОУ ВО «Тихоокеанский государственный медицинский университет» Минздрава России, доктор медицинских наук |
690002 г. Владивосток, ул. Русская, 55, кор.2, |
+7(423) 232-49-46 |
Суздальцев Алексей Александрович |
Заведующий кафедрой инфекционных болезней с курсом эпидемиологии «Самарский государственный медицинский университет» Минздрава России, доктор медицинских наук, профессор |
443079, г. Самара, Проспект Карла Маркса, 165Б |
+7(846) 260-69-73 |
Фазылов Вильдан Хайруллаевич |
Заведующий кафедрой инфекционных болезней ФГБОУ ВО «Казанский государственный медицинский университет» Минздрава России, доктор медицинских наук, профессор |
420012, г. Казань, Проспект Победы, 83 |
+7(843)-267-80-71 |
Шестакова Ирина Викторовна |
Главный внештатный специалист по инфекционным болезням Минздрава РФ, доктор медицинских наук, профессор кафедры инфекционных болезней и эпидемиологии ФГБОУ ВО "МГМСУ им. А.И. Евдокимова" Минздрава России |
105275, г. Москва, 8-я ул.Соколиной горы, 15, корп. АБК |
+7(495)365-60-39 |
Приложение B: Методология разработки клинических рекомендаций
Целевая аудитория клинических рекомендаций:
-
Врач – инфекционист;
-
Студенты медицинских ВУЗов, ординаторы, аспиранты.
В данных клинических рекомендациях все сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме.
| Уровень достоверности | Источник доказательств |
|---|---|
I (1) |
Проспективные рандомизированные контролируемые исследования Достаточное количество исследований с достаточной мощностью, с участием большого количества пациентов и получением большого количества данных Крупные мета-анализы Как минимум одно хорошо организованное рандомизированное контролируемое исследование Репрезентативная выборка пациентов |
II (2) |
Проспективные с рандомизацией или без исследования с ограниченным количеством данных Несколько исследований с небольшим количеством пациентов Хорошо организованное проспективное исследование когорты Мета-анализы ограничены, но проведены на хорошем уровне Результаты не презентативны в отношении целевой популяции Хорошо организованные исследования «случай-контроль» |
III (3) |
Нерандомизированные контролируемые исследования Исследования с недостаточным контролем Рандомизированные клинические исследования с как минимум 1 значительной или как минимум 3 незначительными методологическими ошибками Ретроспективные или наблюдательные исследования Серия клинических наблюдений Противоречивые данные, не позволяющие сформировать окончательную рекомендацию |
IV (4) |
Мнение эксперта/данные из отчета экспертной комиссии, экспериментально подтвержденные и теоретически обоснованные |
| Уровень убедительности | Описание | Расшифровка |
|---|---|---|
A |
Рекомендация основана на высоком уровне доказательности (как минимум 1 убедительная публикация I уровня доказательности, показывающая значительное превосходство пользы над риском) |
Метод/терапия первой линии; либо в сочетании со стандартной методикой/терапией |
B |
Рекомендация основана на среднем уровне доказательности (как минимум 1 убедительная публикация II уровня доказательности, показывающая значительное превосходство пользы над риском) |
Метод/терапия второй линии; либо при отказе, противопоказании, или неэффективности стандартной методики/терапии. Рекомендуется мониторирование побочных явлений |
C |
Рекомендация основана на слабом уровне доказательности (но как минимум 1 убедительная публикация III уровня доказательности, показывающая значительное превосходство пользы над риском) или нет убедительных данных ни о пользе, ни о риске) |
Нет возражений против данного метода/терапии или нет возражений против продолжения данного метода/терапии Рекомендовано при отказе, противопоказании, или неэффективности стандартной методики/терапии, при условии отсутствия побочных эффектов |
D |
Отсутствие убедительных публикаций I, II или III уровня доказательности, показывающих значительное превосходство пользы над риском, либо убедительные публикации I, II или III уровня доказательности, показывающие значительное превосходство риска над пользой |
Не рекомендовано |
Порядок обновления клинических рекомендаций
Клинические рекомендации обновляются каждые 3 года.
Приложение C: Связанные документы
Данные клинические рекомендации разработаны с учётом следующих нормативно-правовых документов:
-
Федеральный закон от 21 ноября 2011 г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» (Собрание законодательства Российской Федерации, 2011, № 48, ст. 6724);
-
Федеральный закон Российской Федерации от 29 ноября 2010 г. N 326-ФЗ «Об обязательном медицинском страховании в Российской Федерации»;
-
Приказ Минздравсоцразвития России от 31 января 2012г. №69н «Об утверждении Порядка оказания медицинской помощи взрослым больным при инфекционных заболеваниях», зарегистрирован в Минюсте РФ 4 апреля 2012г., регистрационный №23726;
-
Приказ Минздравсоцразвития России №1664н от 27 декабря 2011 г. «Об утверждении номенклатуры медицинских услуг», зарегистрирован в Минюсте 24 января 2012, регистрационный № 23010;
-
Приказ Минздравсоцразвития России от 23 июля 2010 г. № 541н «Об утверждении Единого квалификационного справочника должностей руководителей, специалистов и служащих, раздел «Квалификационные характеристики должностей работников в сфере здравоохранения», зарегистрирован в Минюсте РФ 25 августа 2010 г., регистрационный №18247.
Форма помощи
Несмотря на планирование проведения диагностических и лечебных мероприятий пациентам при ГЛПС, помощь носит неотложный характер. Позднее начало комплексной терапии, в том числе этиотропной, приводит к более длительному течению заболевания, к запоздалой диагностике осложнений и может ухудшить прогноз болезни у конкретного больного.
Условия оказания медицинских услуг
Проведения диагностических мероприятий на этапе постановки диагноза в течение 1-2 дней может осуществляться в амбулаторных условиях. При обращении пациента в тяжелом состоянии необходимо cito! провести скрининговое обследование (общий анализ крови, общий анализ мочи, при необходимости рентгенография органов грудной клетки) и в день обращения направить в инфекционный стационар. В сезон подъема заболеваемости ГЛПС оправдана по клинико-эпидемиологическим данным провизорная госпитализация больного в больницу. Все больные подлежат госпитализации в инфекционный или соматический стационар. После выписки из инфекционной больницы реабилитация и диспансерное наблюдение реконвалесцентов ГЛПС осуществляется в поликлинике по месту жительства.
Приложение E: Информация для пациентов
Геморрагическая лихорадка с почечным синдромом – острое вирусное природно-очаговое заболевание, характеризующееся высокой лихорадкой, общей интоксикацией, геморрагическим синдромом, поражением почек. При данном заболевании могут развиваться тяжелые осложнения: инфекционно-токсический шок, острая почечная недостаточность, кровоизлияния в жизненно важные органы и др.
Республика Башкортостан является одним из самых крупных очагов заболевания в мире. Природным резервуаром и источником вируса ГЛПС являются мышевидные грызуны, в основном, рыжая полевка, реже – полевые и лесные мыши, они выделяют вирус мочой, фекалиями и загрязняют окружающую среду. Домашние (синантропные) мыши и крысы не болеют и не распространяют инфекцию среди людей. В природных очагах инфекции заражение чаще происходит воздушно-пылевым путем при сборе урожая в садовых участках, ягод, грибов в лесу, на поляне, при уборке и ремонте помещений, заготовке сена, дров, соломы, фуража и т.д. Также возможно заражение алиментарным путем при употреблении продуктов, загрязненных пометом инфицированных грызунов, или при курении и приеме пищи немытыми руками. Передачи инфекции от человека к человеку не происходит. Пик заболеваемости отмечается весной и особенно осенью, когда создаются наиболее благоприятные условия для массового контакта человека с природой. После перенесенного заболевания формируется стойкий иммунитет, повторные заболевания отмечаются очень редко. Среди заболевших преобладают городские жители (до 70-80%).
Заболевание начинается остро, появляется озноб, головная боль, боли в мышцах, суставах, сухость во рту, жажда, иногда небольшой кашель, выраженная общая слабость. Лихорадка в первый же день болезни достигает высоких цифр, продолжается в среднем 6-7 дней. При осмотре определяется покраснение кожи лица, шеи, грудной клетки, инъекция сосудов склер и конъюнктив. Могут появиться точечные геморрагии (петехиальная сыпь) в области внутренних поверхностей обоих плеч, боковых поверхностей туловища, на груди (симптом «бича, хлыста»), кровоизлияний в местах инъекций, непродолжительных носовых кровотечений. С 3-4 дня болезни отмечается чувство тяжести в пояснице, снижается частота мочеиспускания и некоторое снижение количества мочи. С 5-6 дня болезни температура тела снижается, однако самочувствие продолжает ухудшаться, может наступить снижение остроты зрения («туман, сетка перед глазами»). Усиливаются боли в пояснице, присоединяются боли в животе, исчезает аппетит, появляются тошнота, рвота, не связанная с приемом пищи, икота. Нарастает слабость, головокружение появляются кровоизлияния в склеры, в кожу, носовые кровотечения. В этом периоде могут развиваться серьезные осложнения болезни (шок, кровоизлияния в различные органы и др.).
Необходимо своевременно обращаться к врачу (в первые 2-3 дня болезни). Если врач у вас выявит симптомы, подозрительные на наличие ГЛПС, в этот же день назначит следующие анализы: общий анализ крови, общий анализ мочи, при необходимости – рентгенографию органов грудной клетки, результаты которых позволяют уточнить диагноз. В случае подтверждения диагноза или сохранения подозрения на наличие ГЛПС в этот же день больной направляется в инфекционный стационар. Своевременная госпитализация в стационар позволяет начинать необходимую терапию, предупреждает развитие осложнений и способствует более быстрому выздоровлению.
В отделении необходимо соблюдение постельного режима до прекращения полиурии, в среднем: при легкой форме - 7-10 дней, среднетяжелой – 2-3 недели и тяжелой – не менее 3-4 недель от начала заболевания.
Важную роль играет рациональное питание больных. Пища должна быть легкоусвояемой, содержать достаточное количество витаминов, без ограничения поваренной соли. В первые дни болезни, когда выделительная функция почек ещё не нарушена, показано обильное питье (чай, фруктовые соки, минеральные воды без газов). Тем не менее, количество выпиваемой и вводимой внутрь жидкости не должно превышать объема выведенной (физиологические потери, моча, рвотные массы, стул) более чем на 500-700 мл. В олигоурическом периоде следует ограничивать количество вводимого белка, также продукты, богатые калием (чернослив, изюм, картофель). В стадию полиурии, наоборот, в диету нужно включать калийсодержащие продукты. Нельзя допускать голодания, при этом усиливается катаболизм белков и нарастает азотемия.
Из стационара перенесшие ГЛПС выписываются при нормализации суточного количества мочи, общего и биохимического анализа крови и анализа мочи. Больной выписывается с открытым больничным листом, который продлевается в поликлинике при легком течении заболевания примерно на 10-15 дней, среднетяжелом – 15-20 дней, тяжелом 25-30 дней и более. Реконвалесценту в течении года после выписки из стационара рекомендуется придерживаться сбалансированной диеты с употреблением в пищу продуктов, богатых макро- и микроэлементами, и витаминами, из рациона исключается острая, пряная пища и алкоголь.
В период реконвалесценции пациенту рекомендуется избегать тяжелого физического труда, тряски езды, переохлаждения и перегревания, посещения бани и сауны, занятий спортом на 3-6-12 месяцев в зависимости от тяжести перенесенного заболевания. Выраженные изменения внутренних органов и систем, развивающиеся при ГЛПС, обусловливают длительное течение восстановительных процессов – от 6 до 24 месяцев. Поэтому после выписки из стационара перенесшие ГЛПС нуждаются в диспансерном наблюдении для своевременного выявления и лечения последствий болезни. После выписки через 1, 3, 6, 9, 12, 18 и 24 мес. в условиях поликлиники проводится клиническое обследование врачом-инфекционистом (при его отсутствии – участковым терапевтом), исследование общего анализа крови, общего анализа мочи и мочи по Нечипоренко, биохимического анализа крови с определением уровня мочевины, креатинина, белковых фракций, печеночных проб, ЭКГ, УЗИ почек.
При сохранении астенического синдрома (слабость, утомляемость, снижение аппетита) рекомендуется щадящий режим, дробное питание, прием поливитаминов, витаминов группы В, фитотерапия (отвар шиповника, брусники).
При наличии почечных проявлений (боли в пояснице, обильное мочевыделение, сухость во рту, жажда, в анализе мочи гипостенурия, небольшая протеинурия, лейкоцитурия) рекомендуется по показаниям антибактериальные препараты, уросептики, микроциркулянты (трентал, курантил), фитотерапия (отвар брусники, крапивы, петрушки, толокнянки). При развитии постинфекционной миокардиодистрофии (слабость, одышка, боли в области сердца) назначаются калиевая диета, режим труда и отдыха, кардиоцитопротекторы (мильдронат, предуктал, витамины группы В, С).
При отсутствии жалоб и изменений со стороны внутренних органов по истечении срока диспансерного наблюдения перенесшие ГЛПС снимаются с учета.
Приложение F:
| Синдром, симптом | В баллах |
|---|---|
Гемодинамические нарушения:
|
1 |
Геморрагический синдром:
|
1 |
Почечный синдром:
|
1 |
Креатинин сыворотки:
|
4 |
|
17 |
|
17 |
|
17 |
Степени тяжести ГЛПС:
-
лёгкая – до 3 баллов
-
среднетяжёлая – до 16 баллов
-
тяжёлая – 17 баллов и более.
Приложение G: Перечень лекарственных препаратов для медицинского применения, зарегистрированных на территории Российской Федерации
| Лекарственная группа | Лекарственные средства *(3) | Показания | Уровень доказательности |
|---|---|---|---|
Нуклеозиды и нуклеотиды (J05AB) |
Рибавирин *3* |
С противовирусной целью при клинических проявлениях геморрагической лихорадки с почечным синдромом (не позднее 4 дня болезни) |
В |
Анилиды (N02BE) |
Парацетамол *3* |
Анальгетическая, жаропонижающая терапия |
С |
Пиразолоны (N02BB) |
Метамизол натрия *3* |
Анальгетическая, жаропонижающая терапия |
В |
Ферментные препараты (А09АА) |
Панкреатин *3* |
С заместительной целью для улучшения пищеварения |
С |
Инсулины (А10АВ) |
Инсулины короткого действия и их аналоги для инъекционного введения *3* |
С заместительной целью |
С |
Аскорбиновая кислота (витамин С) (A11GA) |
Аскорбиновая кислота *3* |
Антиоксидантная, сосудоукрепляющая терапия |
С |
Блокаторы гистаминовых Н2-блокаторов (АО2ВА) |
Ранитидин *3* |
Для профилактики и купирования эрозивного гастродуоденита на фоне ДВС-синдрома |
В |
Ингибиторы протонового насоса (АО2ВС) |
Омепразол *3* |
Для профилактики и купирования эрозивного гастродуоденита на фоне ДВС-синдрома |
В |
Папаверин и его производные (A03AD) |
Дротаверин *3* |
Для снятия спазмов |
С |
Другие витаминные препараты (A11HA) |
Пиридоксина гидрохлорид *3* |
С общеукрепляющей целью в периоде выздоровления |
С |
Стимуляторы моторики желудочно-киш ечного тракта (A03FA) |
Метоклопрамид *3* |
Для купирования тошноты, рвоты на фоне выраженной интоксикации |
С |
Адсорбирующие кишечные препараты (А07ВС) |
Смектит диоктаэдричес кий *3* |
С целью дезинтоксикации и купирования диареи |
D |
Гепарин и его производные - группа гепарина (В01АВ) |
Гепарин натрия *3* |
Для купирования ДВС-синдрома (фазы гиперкоагуляции) при тяжелой, реже среднетяжелой форме ГЛПС |
C |
Эноксапарин натрия *3* |
Профилактика тромбоэмболических осложнений |
C |
|
Антиагреганты, вазодилятаторы миотропного действия (В01АС) |
Дипиридамол *3* |
С целью улучшения микроциркуляции, купирования ДВС-синдрома при среднетяжелой и тяжелой форме ГЛПС |
C |
Другие системные гемостатики (В02ВХ) |
Этамзилат натрия *3* |
Для укрепления сосудистой стенки |
C |
Ингибиторы протеиназ плазмы (В02АВ) |
Апротинин *3* |
С целью профилактики и купирования ДВС и ангиопротекции |
C |
Глюкокортикоиды (H02AB) |
Преднизолон *3* |
Для купирования токсико-инфекцион ного шока, отека головного мозга при тяжелой, среднетяжелой форме ГЛПС |
C |
Дексаметазон *3* |
Для купирования токсико-инфекционного шока, отека головного мозга при тяжелой, среднетяжелой форме ГЛПС |
C |
|
Адренергическ ие и дофаминергиче ские средства (C01CA) |
Допамин *3* |
Для купирования инфекционно-токси ческого шока |
B |
Сульфонамиды (СО3СА) |
Фуросемид *3* |
Для стимуляции диуреза при развитии острой почечной недостаточности |
C |
Производные пурина (C04AD) |
Пентоксифиллин *3* |
Для улучшения микроциркуляции |
C |
Ксантины (R03DA) |
Аминофиллин *3* |
Для улучшения микроциркуляции |
C |
Растворы, влияющие на водно-электрол итный баланс (B05BB) |
Калия хлорид + Натрия ацетат + Натрия хлорид - *3* |
С целью дезинтоксикации |
B |
Другие ирригационные растворы (B05CX) |
Декстроза *3* |
С целью дезинтоксикации |
C |
Растворы электролитов (B05XA) |
Натрия хлорид *3* |
Восполнение электролитных нарушений |
B |
Калия хлорид *3* |
|||
Кровезаменители и препараты плазмы крови (В05АА) |
Альбумин человека *3*, Гидроксиэтилкрахмал *3*, Свежезамороженная плазма |
Восполнение белков, микроциркуляции, объема циркулирующей крови, купирование ДВС |
C |
Аминокислоты (В02АА) |
Аминокапроновая кислота *3* |
Для профилактики желудочных кровотечений (местно) |
D |
Прочие опиоиды (N02AX) |
Трамадол *3* |
Обезболивание при выраженном болевом синдроме |
C |
Производные бензодиазепина (N05BA) |
Диазепам *3* |
Купирование судорожного синдрома |
B |
Прочие препараты для лечения заболеваний нервной системы (N07XX) |
Инозин + Никотинамид + Рибофлавин + Янтарная кислота - *3* |
С целью улучшения метаболических процессов в нервной системе |
C |
Производные пиперазина (R06AE) |
Цетиризина гидрохлорид *3* |
С целью десенсибилизации |
B |
Производные триазола (J02AC) |
Флуконазол *3* |
При присоединении грибковой инфекции |
B |
Цефалоспорины 3-го поколения (J01DD) |
Цефтриаксон *3* |
При тяжелых, среднетяжелых формах ГЛПС, осложненных бактериальной инфекцией. |
В |
Цефотаксим *3* |
В |
||
Комбинации пенициллинов, включая с ингибиторами бета-лактамаз (J01CR) |
Амоксициллин+клавулановая кислота *3* |
При тяжелых, среднетяжелых формах ГЛПС, осложненных бактериальной инфекцией |
В |
Макролиды (J01FA) |
Азитромицин *3* |
При тяжелых, среднетяжелых формах ГЛПС, осложненных бактериальной инфекцией |
В |
Фторхинолоны (уросептики) J01MAO |
При тяжелых, среднетяжелых формах ГЛПС, осложненных бактериальной инфекцией мочевыводящих путей |
C |
|
Цефалоспорины 4-го поколения (J01DЕ) |
Цефепим *3* |
При тяжелых, среднетяжелых формах ГЛПС, осложненных бактериальной инфекцией |
C |
Муколитические препараты (R05CB) |
Ацетилцистеин *3* |
Для разжижения мокроты при внебольничной пневмонии |
С |